Definition
Die Krebserkrankung der Prostata (Vorsteherdrüse) ist die häufigste bösartige Tumorerkrankung des Mannes in der westlichen Welt, wohingegen es in Asien eher selten vorkommt. 2020 erkrankten in Deutschland 65.820 Männer neu am Prostatakarzinom und 15.403 verstarben daran. Aufgrund verbesserter Diagnosemöglichkeiten, auch im Rahmen der Krebsvorsorge, werden deutlich mehr frühere Krankheitsstadien und auf die Prostata beschränkte Erkrankungen erkannt, was mit einer besseren Heilungschance verbunden ist. Die Häufigkeit des Prostatakarzinoms steigt mit dem Alter an. So werden 75 % der Erkrankungsfälle bei Männern über 65 Jahre gefunden. Hingegen sind Prostatakrebserkrankungen vor dem 40. Lebensjahr sehr selten. Vorsorgeuntersuchungen werden daher von den Krankenkassen ab dem 45. Lebensjahr empfohlen.
Neben der Früherkennung der Erkrankung beschäftigen sich Urologen (sog. Männerärzte) vor allem mit der Behandlung des Prostatakarzinoms (Fachausdruck für Prostatakrebs). Dabei nehmen vor allem die heilenden Verfahren einen bedeutenden Stellenwert bei den Frühstadien der Prostatakrebserkrankung ein, während die lindernden (palliativen) Verfahren bei fortgeschrittenen Erkrankungen Anwendung finden.
Die Behandlung des Prostatakarzinoms nimmt seit jeher einen besonderen Schwerpunkt im urologischen Behandlungsspektrum im Klinikum Ingolstadt ein. Wegen der hohen Bedeutung der Prostatakrebserkrankung wurde im Klinikum Ingolstadt ein ProstatakarzinomZentrum etabliert, welches jährlich rezertifiziert (das heißt, dass die Behandlungsqualität regelmäßig von unabhängiger Seite überprüft und mit Zertifikat bestätigt wird). Es werden umfassende Behandlungsverfahren vorgehalten, um jedem Patienten gerecht zu werden und ihm einen individuellen Therapieansatz zu ermöglichen. Für lokal begrenzte Prostatakrebserkrankungen wird neben der „active Surveillance“-Strategie (kontrolliertes Zuwarten bei nicht behandlungsbedürftigen Krebserkrankungen), die offene retropubische (mit Bauchschnitt) und perineale (Schnitt am Damm) Prostatektomie (Totalentfernung der Prostata) und die minimal-invasive Prostatektomie (Da Vinci-Prostatektomie) angeboten. Neben der radikalen Prostatektomie (Totalentfernung der Prostata) nimmt die LDR- und HDR-Brachytherapie sowie die externe Strahlentherapie einen wichtigen Stellenwert in der Behandlung mit heilender Absicht ein.
Ursachen
Die genaue Entstehung des Prostatakarzinoms ist bis heute nicht vollständig geklärt. Jedoch wurden zahlreiche Faktoren beschrieben, die Einfluss auf die Entstehung und das Wachstum dieser Erkrankung haben. Im Folgenden sind einige dieser Faktoren beispielhaft aufgeführt.
Genetische Ursachen
Bei 9 % aller Erkrankungsfälle wird eine vererbbare Ursache zugrunde gelegt. So verdoppelt sich das Erkrankungsrisiko bei einem Erkrankungsfall mit Verwandtschaft 1. Grades. Bei zwei bis drei Erkrankungsfällen im engsten Familienkreis ist es sogar fünf– bis elffach erhöht.
Auch eine Reihe von Erbgutveränderungen kann ursächlich sein. Wahrscheinlich kann nicht eine einzelne Veränderung des Erbguts für die Entstehung eines Prostatakarzinoms verantwortlich gemacht werden, sondern das gleichzeitige Auftreten mehrerer oder vieler Veränderungen.
Ernährung
In Tierversuchen wurde herausgefunden, dass zum Beispiel eine fettfreie Ernährung das Wachstum eines Prostatakrebses verlangsamen kann. Bevölkerungsstudien zeigten auch beim Menschen eine Verbindung zwischen Fettgehalt der Ernährung und dem Risiko, an einem Prostatakarzinom zu erkranken. So war bislang in Asien die Häufigkeit der Prostatakrebserkrankung aufgrund der Ernährung (wenig Fleisch, hoher Anteil an pflanzlicher Nahrung) eher gering, inzwischen steigt die Erkrankungsrate an Prostatakrebs jedoch wegen der zunehmend westlichen Lebensweise deutlich an.
Man vermutet zudem, dass eine hohe Calciumzufuhr ebenfalls das Erkrankungsrisiko steigern kann. Es gibt aber auch Hinweise für mögliche schützende Effekte von bestimmten Ernährungsbestandteilen, wie. z.B. Selen oder Vitamin E.
Hormone
Den Einfluss des männlichen Sexualhormons Testosteron auf das Prostatakarzinom nutzt man zur Therapie dieser Erkrankung. Seine Rolle in der Entstehung ist dagegen nicht geklärt.
Diagnostik (Untersuchungsmethoden)
Es gibt eine Reihe wichtiger Untersuchungsmethoden zur Erkennung der bösartigen Prostataerkrankung. Im Folgenden sollen diese kurz erklärt werden. Es sei jedoch erwähnt, dass nicht alle Untersuchungen bei jedem Patienten durchgeführt werden müssen. Die Notwendigkeit hierzu ergibt sich individuell aus dem Krankheitsstadium und gegebenenfalls aus den Beschwerden des Patienten.
Bei der klinischen Untersuchung wird unter anderem die Prostata im After (Enddarm) getastet. Hier kann der Arzt wichtige Hinweise hinsichtlich einer bösartigen Prostataerkrankung finden, indem er die Gewebebeschaffenheit der Prostata untersucht. Knoten oder Verhärtungen sind verdächtig, weiches Gewebe nicht. Zusätzlich kann sich zeigen, ob eine bösartige Erkrankung auf die Prostata beschränkt ist, oder ob bereits ein Einwachsen in benachbartes Gewebe vorliegt.
Ergänzend hierzu kann eine Ultraschalluntersuchung (Endosonographie) durch den After erfolgen, um die Prostatastruktur und -größe besser beurteilen zu können.
Außerdem steht eine Blutuntersuchung zur Verfügung: Der PSA-Wert ist das sogenannte Prostata-spezifische Antigen – ein Protein, welches nur in der Prostata gebildet und im Blut gemessen werden kann. Ein erhöhter PSA-Wert im Blut kann auf ein Prostatakarzinom hinweisen, aber auch bei Entzündungen der Prostata oder sehr große Prostatadrüsen vorkommen. Hier gibt es leider große Überschneidungen zwischen gut- und bösartig.
Wenn nun ein verdächtig erhöhter PSA-Wert oder ein verdächtiger Tastbefund der Prostata vorliegt, sollten Gewebeproben aus der Prostata entnommen werden. Hierzu wird meist durch den After eine Ultraschallsonde eingeführt, auf der ein spezieller Aufsatz für eine Punktionsnadel angebracht ist. Damit können unter Ultraschall-Kontrolle gezielt Proben aus der Prostata entnommen werden. Oftmals lässt sich ein Tumor innerhalb der Prostata durch bildgebende Untersuchungen wie z.B. den Ultraschall nicht darstellen. Daher wird eine sogenannte randomisierte Prostatastanzbiopsie vorgenommen (siehe Schemazeichnung). Randomisiert bedeutet, dass an zuvor festgelegten Bereichen der Prostata Gewebeentnahmen vorgenommen werden. Mit diesem Schema der Gewebeentnahme sollen bedeutsame Tumoren möglichst sicher erfasst werden. Zusätzlich zu den randomisierten Biopsien können zusätzliche Gewebeentnahmen vorgenommen werden, wenn im Ultraschall oder einer ggf. vorhandenen Kernspinuntersuchung Auffälligkeiten vorhanden sind.
Das entnommene Material wird zu einem Pathologen zur feingeweblichen Untersuchung geschickt, der durch Einfärbung des Materials und Begutachtung unter dem Mikroskop eine Diagnose stellen kann.
Um zu sehen, ob die Krebserkrankung bereits im Körper gestreut hat, können weitere Untersuchungen notwendig sein – abhängig von den oben genannten und erhobenen Ausgangsbefunden und einer eventuellen Beschwerdesymptomatik des Patienten.
In der sogenannten Knochen- oder Skelettszintigrafie können Knochenabsiedlungen (Metastasen) diagnostiziert werden. Bei dieser Untersuchung wird dem Patienten ein schwach radioaktives Material in eine Vene gespritzt, welches sich in Knochenbereichen mit erhöhter Stoffwechselaktivität, wie z.B. Metastasen, vermehrt anreichert. So kann das Ausmaß der Absiedlungen eines Prostatakarzinoms in einer für den Patienten schonenden Methoden bestimmt werden.
Die Computertomografie ist eine Untersuchung, in der mittels Röntgenstrahlung Metastasen im untersuchten Bereich (Becken, Bauch, Brust, sehr selten Schädel) festgestellt werden können. In der Becken- und Bauchregion können verdächtige Lymphknotenvergrößerungen und ein über die Prostata hinausgehendes Krebswachstum festgestellt werden. Allerdings entsprechen die erhobenen Befunde häufig nicht dem wirklichen Krankheitsstadium und können unter- oder überschätzt werden.
In unklaren Fällen, in denen die bisher erwähnten Untersuchungen keinen sicheren Karzinomnachweis erbracht haben, kann die Prostata mit der mpMRT (multiparametrische Kernspintomographie) der Prostata untersucht werden. Das mpMRT der Prostata hat zwischenzeitlich eine hohe Verbreitung erfahren, sodass es zunehmend in der Primärdiagnostik als auch im Verlauf bei active surveillance Strategie eingesetzt wird. Die Leitlinie formuliert inzwischen: Die mpMRT nach geltenden Qualitätsstandards sollte in der Primärdiagnostik eingesetzt werden.
Eine weitere Methode zur Darstellung möglicher Absiedlungen des Prostatakarzinoms stellt das PSMA-Positronenemissionstomographie dar, kurz PSMA-PET. Hierbei kann die in einem Tumor deutlich erhöhte Stoffwechselaktivität dargestellt werden und dadurch eventuelle Tochtergeschwülste vom umliegenden Gewebe mit normaler Stoffwechselaktivität abgegrenzt werden. Das PSMA-PET hat eine höhere Genauigkeit (accuracy) für den Nachweis von Prostatakarzinom-Metastasen als die Kombination aus Computertomographie und Knochenszintigraphie. Das PSMA-PET/CT kann beim High-Risk Prostatakarzinom (Gleason-Score 8–10 oder T-Kategorie cT3 / cT4 oder PSA ≥ 20 ng / ml) zur Ausbreitungsdiagnostik eingesetzt werden. Die Kosten für diese derzeit fakultative Untersuchung wird von den Krankenkassen nicht regelhaft übernommen.
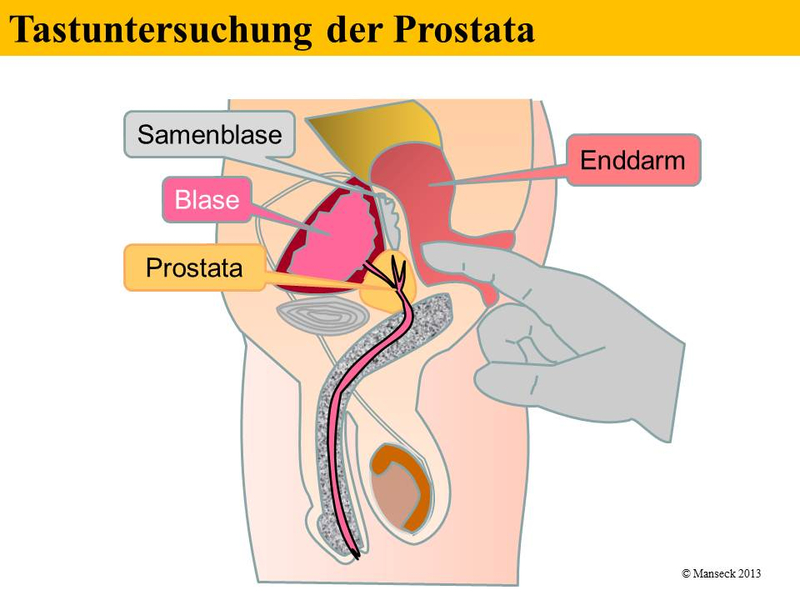
Tastuntersuchung der Prostata
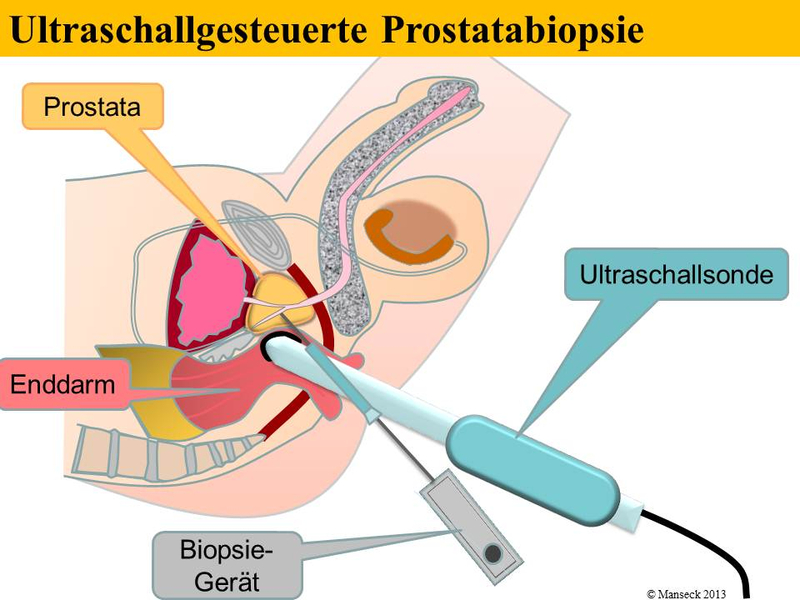
Stanzbiopsie der Prostata
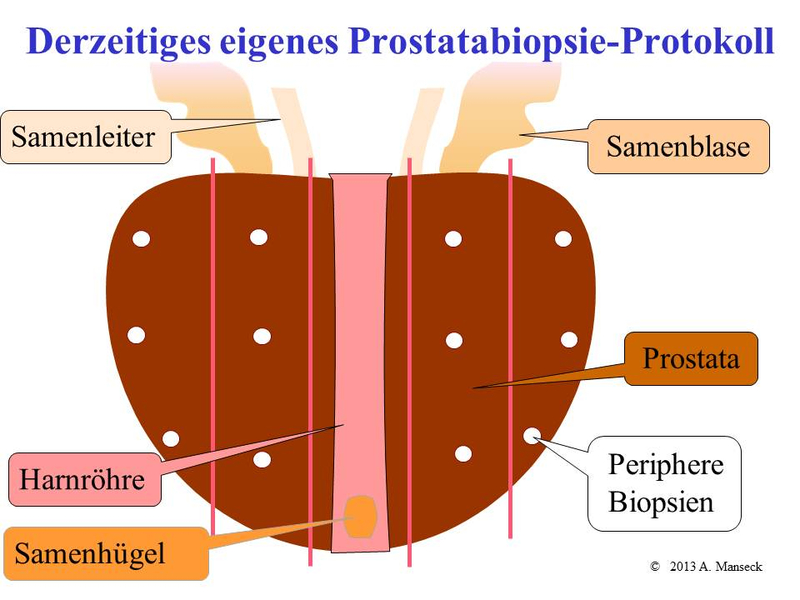
Schema der systematischen Prostatastanzbiopsie
Feingewebliche Befunde (Histopathologie)
TNM-System
Die Ausdehnung des Prostatakarzinoms wird in einem weltweit angewendeten System eingeteilt, der sogenannten TNM-Klassifikation. In diese gehen auch die Ergebnisse der oben aufgezählten Untersuchungen ein.
Die örtliche Ausdehnung des Tumors wird mit dem sogenannten T-Stadium eingruppiert. Dabei bedeutet T1, dass der Tumor nicht tastbar ist, T2, dass der Tumor die Kapsel nicht durchbrochen hat, T3, dass der Tumor die Prostata bereits örtlich verlassen hat und T4, dass der Tumor in Nachbarorgane eingebrochen ist.
Der Lymphknotenstatus wird in der TNM-Klassifikation mit dem Buchstaben N bezeichnet. N0 bedeutet, dass kein Lymphknotenbefall im Bereich des kleinen Beckens nachgewiesen wurde. N1 beschreibt den Befall der Lymphknoten.
Metastasenbildung in weiter von der Prostata entfernten Geweben bezeichnet man mit dem Buchstaben M, wobei M0 für keine Absiedlungen und M1 für nachweisbare Absiedlungen steht.
Gleason Score
Der Gleason-Score wird im Rahmen der Prostata-Gewebeuntersuchung verwendet, um die Aggressivität eines vorhandenen Prostatakarzinoms zu beschreiben.
Dabei wird die Morphologie des Drüsenmusters (auch als Tumorarchitektur bezeichnet) durch den Pathologen überprüft. Wichtig dabei zu wissen ist, dass sich Tumorzellen von normalen, gutartigen Prostatazellen zum Teil kaum, zum Teil aber auch sehr deutlich unterscheiden. Je größer die – in der feingeweblichen Untersuchung erkennbaren – Abweichungen der Tumorzellen zu den normalen, gesunden Prostatazellen sind, umso höher kann die Bösartigkeit (Aggressivität) des Tumors angesetzt werden. Der Gleason Score ist damit ein prognostischer Parameter zur klinischen Beurteilung des Prostatakarzinoms.
Konkret untersucht der Pathologe Gewebemuster an zwei verschiedenen Stellen des Tumors und teilt diesen Bereichen unterschiedliche Aggressivitätsgrade (Gleason-Muster) zu. Sie reichen von Gleason-Muster 1 (wenig aggressiv) bis 5 (sehr aggressiv). Dabei werden im pathohistologischen Befundbericht stets zwei Gleason-Muster angegeben: das überwiegende Gleason-Muster des Tumors an erster Position des Befundes und das schlechteste bzw. gefährlichste Gleason-Muster an zweiter Stelle als den sogenannten sekundären Gleason-Grad angegeben. Durch Addition dieser zwei Gleason Muster ergibt sich dann der individuelle Gleason Score, der dann zwischen 2 und 10 liegen kann. Die Gleason-Muster 1 und 2 werden übrigens in Stanzbiopsien der Prostata definitionsgemäß nicht vergeben, sodass die Befundberichte von Prostatastanzbiopsien nur Gleason-Scores zwischen 6 und 10 enthalten.
In Abhängigkeit des Krankheitsstadiums, d.h. des Ausbreitungsstadiums und der Aggressivität des Tumors, gibt es dann unterschiedliche Therapiemöglichkeiten.